2.糖尿病・妊娠糖尿病
ポイント
- 未治療の糖代謝異常合併妊娠妊婦では,まず食事療法を行い血糖測定の上,目標血糖値を達成できない場合にはインスリン療法を行う.
- 妊娠前に内服治療により血糖コントロールを行っていた場合は,インスリン療法への変更を基本とするが,急な内服中断による糖尿病悪化に注意する.
- 目標血糖値は
早朝空腹時血糖値95㎎/dL未満かつ食後1時間血糖値140㎎/dL未満,
もしくは食後2時間血糖値120㎎/dL未満,
または,HbA1c6.5%未満,グリコアルブミン(GA)15.8%未満 - 分娩後はインスリン需要量が著明に減少するため,インスリン使用例では低血糖に注意し,血糖値をモニタリングしながらインスリンを減量もしくは中止する.
- 授乳は産後の血糖コントロールに有効であるため,さらなる低血糖に注意する.
症例
38歳2妊1産.実母が糖尿病で内服療法中である.5年前に妊娠24週で施行された75g糖負荷試験(OGTT)で妊娠糖尿病(GDM)と診断された.糖尿病内科へ紹介となり,食事療法並びにインスリン療法が行われた.妊娠38週に4,050gの男児を経腟分娩した.分娩後,インスリン療法は中止となった.産後3カ月に施行した75gOGTTの結果は正常型であった.その後,血糖値測定は行われていなかった.今回,妊娠9週の初診時に施行された随時血糖測定で210㎎/dLであった.妊娠10週に空腹時血糖値140㎎/dL,HbA1c7.5%であったため,「妊娠中の明らかな糖尿病(OvertDM)」と診断された.ただちに糖尿病内科へ紹介となり,インスリン療法が開始となった.
解説
※推奨レベルは,『産婦人科診療ガイドライン産科編2023』CQ005-1とCQ005-2に基づく
- OvertDM妊婦に対しては再評価を行った上で,内科と連携し厳重な管理を行う(推奨レベルB).可能な限り速やかに内科へ紹介する必要があるが,受診までに数日を要す場合には可能であれば血糖自己測定を開始しておくとよい.
- GDMであっても内科へ紹介することが望ましい.一次施設では,精密検査の施行や専門医へのコンサルトが必要な場合,各地域の状況に鑑み,高次施設と連携をとりながら対応を検討する.75gOGTTで3ポイントのうち2ポイント以上陽性では特に慎重に管理する.
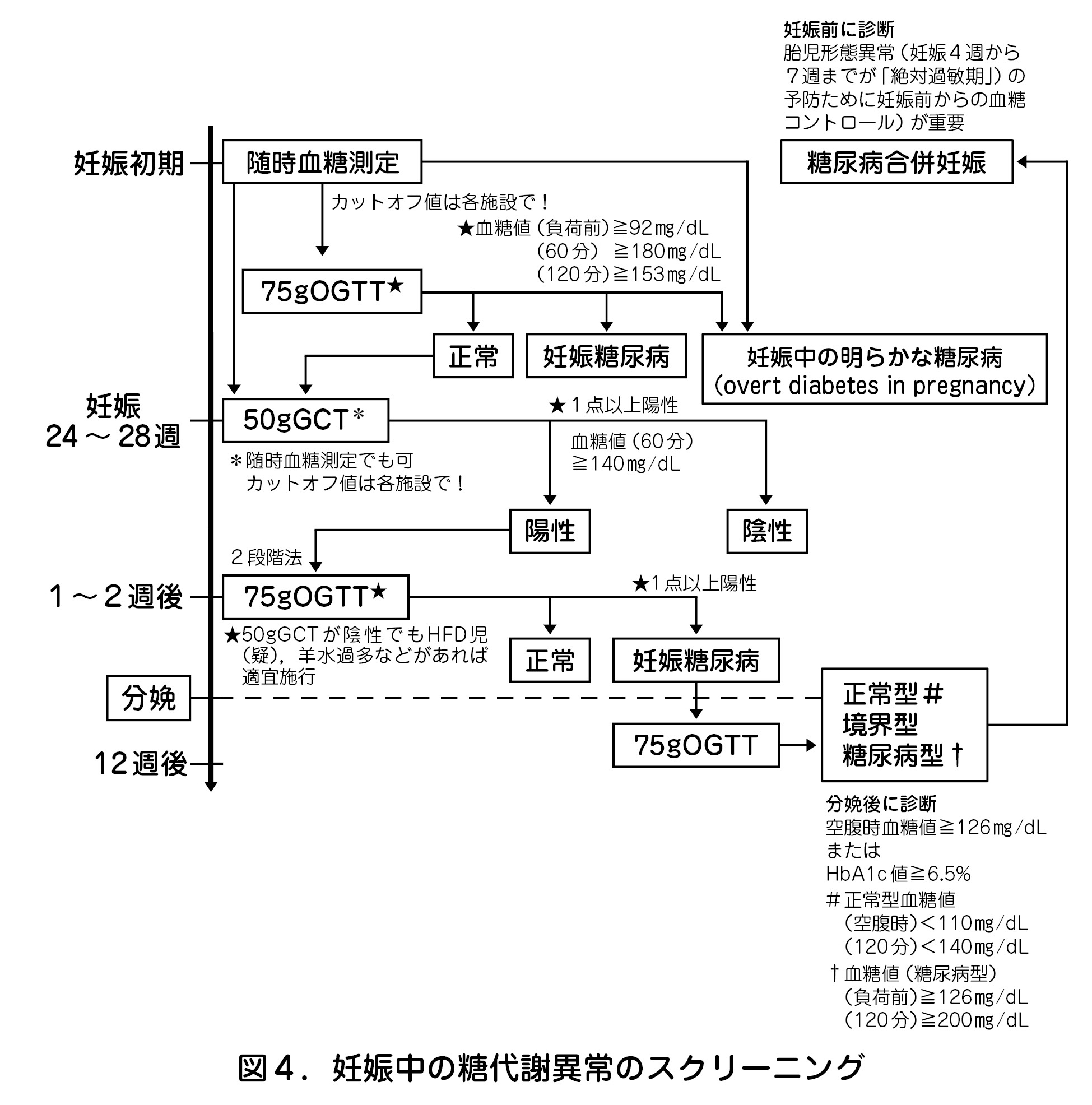
- 糖尿病合併妊娠では初期のHbA1cが高値であるほど胎児形態異常の出現率が上昇する(糖尿病合併妊娠全体では約7%).特に妊娠4週から7週までの「絶対過敏期」以前に高血糖を改善しておく必要があり,血糖コントロールの上での計画的妊娠が適切である(図4).HbA1cが6.2%未満であれば理想的だが,一般的に妊娠前の7.0%未満が推奨されている.ただし,妊娠初期のHbA1cの多寡のみを基にした妊娠継続是非の判断は望ましくない.
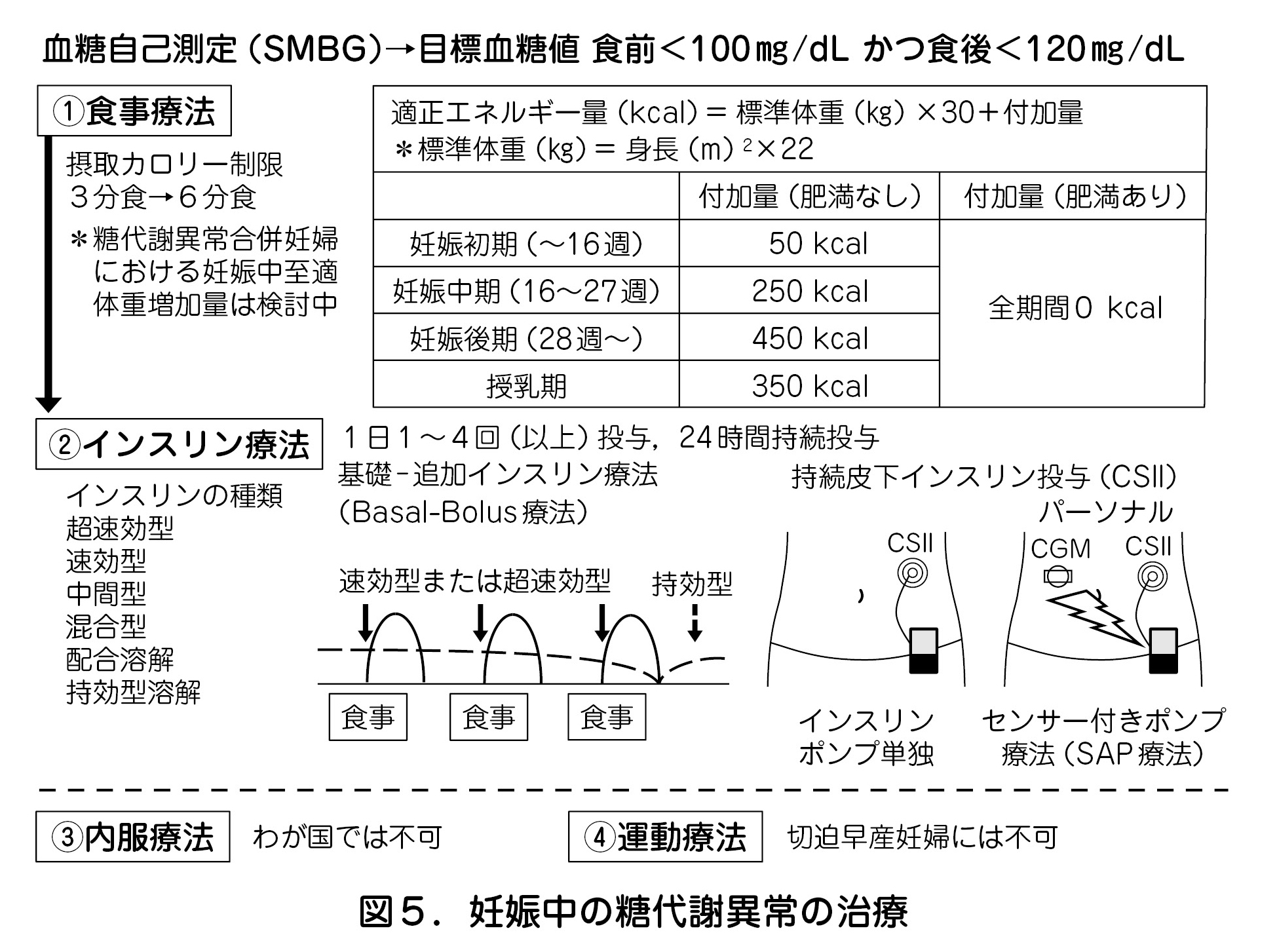
- 未治療の糖代謝異常合併妊娠妊婦では,まず食事療法を行い血糖測定の上,目標血糖値を達成できない場合にはインスリン療法を行う(推奨レベルB)(図5).インスリン療法では基礎-追加インスリン療法(Basal-Bolus療法)のほかに,近年は糖尿病合併妊娠に対して持続皮下インスリン投与(CSII)やセンサー付きポンプ療法(SAP療法)も行われるようになってきている(図5).
- 妊娠前に内服治療により血糖コントロールを行っていた場合は,インスリン療法への変更を基本とするが,急な内服中断による糖尿病悪化に注意する(推奨レベルC).内服治療は妊娠前に計画的にインスリン療法への変更をすることが適当であり,プレコンセプションケアが重要である.
- 目標血糖値は早朝空腹時血糖値95㎎/dL未満かつ食後1時間血糖値140㎎/dL未満,もしくは,食後2時間血糖値120㎎/dL未満,または,HbA1c6.5%未満,グリコアルブミン(GA)15.8%未満を指標にする(推奨レベルC).
- GA測定は,より厳密な血糖コントロールを必要とする妊娠時などの場合にHbA1cと併用することが望ましい.ただし,通常は保険診療上,両者を同時に算定できないことに留意する.
- 分娩後はインスリン需要量が著明に減少するので,インスリン使用例では低血糖に注意し,血糖値をモニタリングしながらインスリンを減量もしくは中止する(推奨レベルB).授乳は産後の血糖コントロールに有効であるため,さらなる低血糖に注意する.
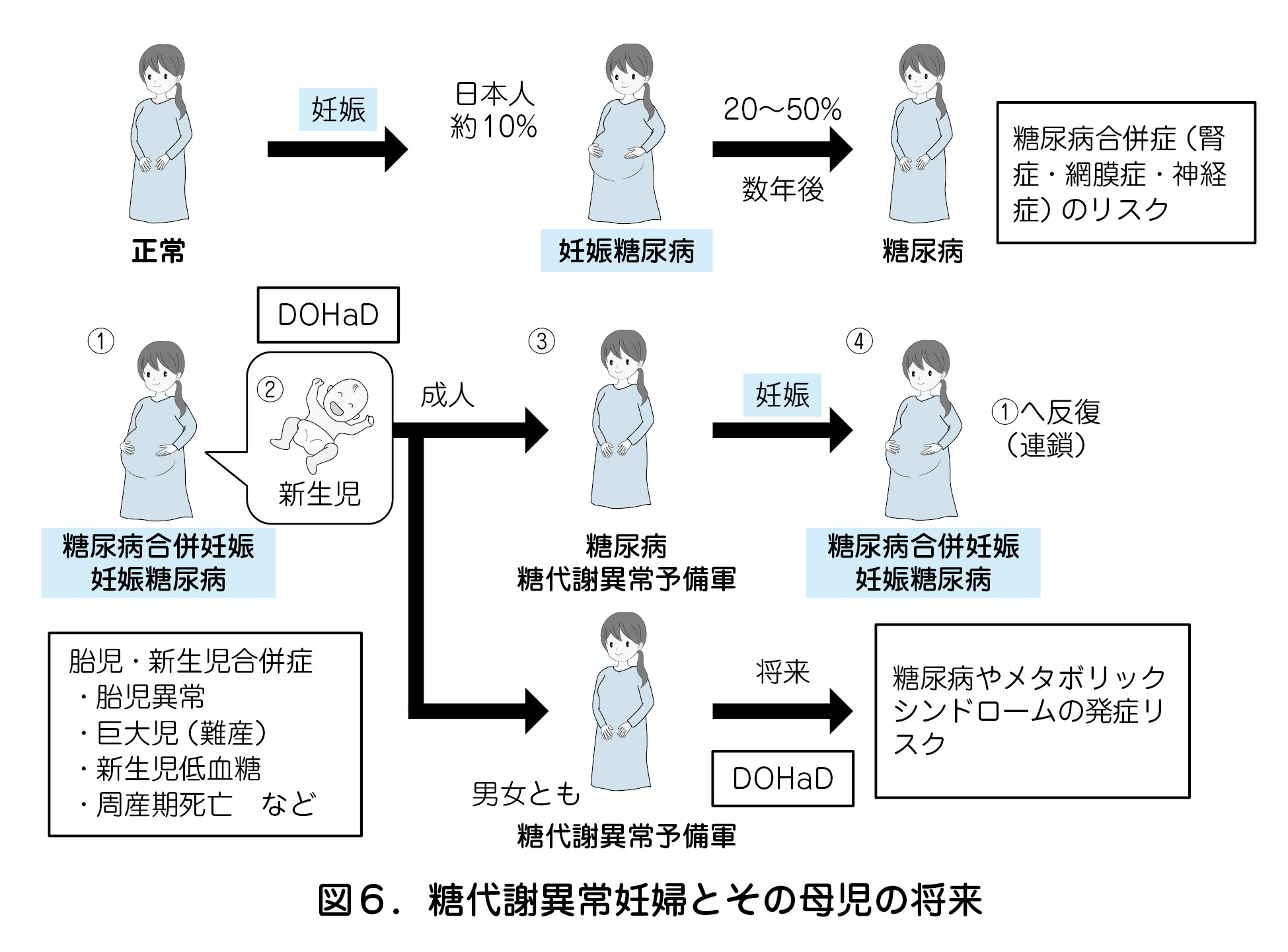
- GDMでは将来2型糖尿病へ高率(約20~50%)に移行するため,産後のフォローアップが重要である(図6).GDM妊婦には分娩後6~12週の75gOGTTの施行を勧め,その後もフォローを行う(推奨レベルC).なお,75gOGTTによる産後の糖尿病型並びに境界型の診断基準はGDMの診断基準と異なることに注意する(図4).
- 妊娠関連劇症1型糖尿病は周産期予後が不良である.糖代謝異常スクリーニングで異常値を示さなくとも,口渇,多飲,多尿など高血糖に伴う症状や悪心,嘔吐,腹痛などのケトーシスに伴う症状を認めた時は劇症1型糖尿病を鑑別する(推奨レベルC).内科医と協力し血糖値補正(大量補液+インスリン療法+低カリウム血症の補正)を施行しつつ,児の状態を確認し必要かつ母体の状態が許容されるなら,早期の児娩出を考慮する.
- 新生児においては,低血糖,呼吸不全,多血症,高ビリルビン血症,低カルシウム症の発症に留意して管理する.
- 近年は「将来の健康や特定の病気へのかかりやすさは,胎児期や生後早期の環境の影響を受けて決定される」というDOHaD(Developmental Origins of Health and Disease)の概念に則り,児の将来の成人病発症を予防するためにも,母体の適切な血糖コントロールに基づく子宮内環境における至適な糖代謝バランスの恒常化が重要である(図6).